
di Franca Regina Parizzi
Pediatra, Specialista in Malattie Infettive e in Chemioterapia
La diffusione di batteri resistenti agli antibiotici è oggi uno dei principali problemi di sanità pubblica a livello mondiale, di cui purtroppo si parla poco e non soltanto perché la comunicazione mediatica si è focalizzata sul Covid-19, ma anche perché viene percepito come un problema futuro, vago, che ci coinvolge poco. Purtroppo non è così.
Le infezioni da batteri resistenti agli antibiotici uccidono nel mondo 700.000 persone l’anno. Per questo l’OMS (Organizzazione Mondiale della Sanità), già nel 2019, ha inserito l’antibiotico-resistenza tra le dieci minacce emergenti e prioritarie alla salute globale.
In Europa si registrano annualmente circa 4 milioni di infezioni da germi antibiotico-resistenti, che causano oltre 37.000 decessi e sono responsabili di un significativo assorbimento di risorse (sanitarie e non), che ammontano a circa 1,5 miliardi di euro l’anno. E l’Italia detiene purtroppo il triste primato in Europa, con 10.000 vittime dei “super-batteri” all’anno.
Si stima che nel mondo, nel 2050, le infezioni da batteri multi-resistenti (resistenti a tutti gli antibiotici disponibili) causeranno circa 10 milioni di morti all’anno, superando ampiamente i decessi per tumore (8,2 milioni), diabete (1,5 milioni) o incidenti stradali (1,2 milioni), con una previsione di costi che supera i 100 trilioni di dollari (Jim O’Neill – Review on Antimicrobial Resistance – Dicembre 2014) . In Europa nel 2050 si prevedono 392.000 morti, dei quali 120.000 solo in Italia. Numeri che supereranno quelli delle vittime di Covid-19 dall’inizio della pandemia a oggi (80.326 al 13 gennaio 2021)!
Il problema dell’antibiotico-resistenza è dunque una delle più gravi minacce alla salute pubblica che le Istituzioni già oggi, e ancora di più in un futuro molto prossimo, sono chiamate ad affrontare. Un’emergenza molto seria, non soltanto per l’impegno di ingenti risorse economiche e sanitarie, ma soprattutto per l’aumento della morbilità, della letalità, della durata delle malattie e dei ricoveri, del rischio di complicanze ed esiti di invalidità permanente.
La diffusione a livello globale dei batteri multi-resistenti si configura come una vera e propria pandemia (che molti infettivologi hanno previsto come la “prossima pandemia”), perché come i virus (e il SARS-Cov2 lo ha dimostrato), anche i “superbatteri” non conoscono confini.
Una “pandemia silenziosa” tuttavia, perché l’allarme degli esperti e dell’OMS non suscita ancora la necessaria attenzione da parte dei politici e dei mass media.
Gli antibiotici sono farmaci utilizzati per curare o prevenire le infezioni causate da batteri. Devono essere in grado di uccidere i batteri, di prevenire la loro moltiplicazione e diffusione nell’organismo e la trasmissione ad altre persone. Sono mirati contro i batteri, ma non contro i virus. I batteri e i virus sono molto diversi tra loro.
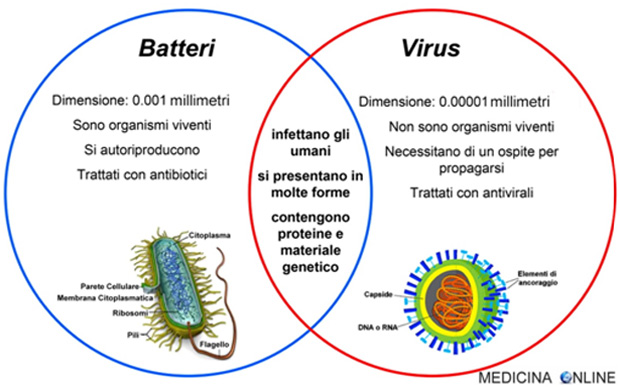
L’influenza, il raffreddore e la maggior parte delle infezioni delle alte vie respiratorie sono causate da virus, non da batteri, pertanto l’utilizzo degli antibiotici in questi casi è del tutto inutile, oltre che dannoso. Gli antibiotici vanno assunti solo ed esclusivamente su prescrizione del medico, non per decisione personale, e vanno rispettati scrupolosamente dosi, orari e durata della terapia. Usare bene gli antibiotici è una responsabilità di ciascuno di noi nei confronti della nostra salute, ma anche nei confronti della collettività. Gli antibiotici non sono tutti uguali, perché diversi sono il loro spettro di azione nei confronti dei vari batteri, il bersaglio della cellula batterica sul quale agiscono, il meccanismo di azione, la capacità di penetrazione a seconda della sede dell’infezione e la durata di azione.
Ma quali sono le cause dell’antibiotico-resistenza? Al primo posto è l’uso indiscriminato e inappropriato degli antibiotici. I meccanismi attraverso i quali i batteri sviluppano resistenza agli antibiotici sono i più vari: l’antibiotico-resistenza è il naturale processo evolutivo dei batteri, rappresenta un meccanismo di difesa, una loro modalità essenziale di sopravvivenza. Da quando gli antibiotici sono stati scoperti e utilizzati, sempre più batteri, originariamente sensibili, sono diventati resistenti e hanno sviluppato numerosi meccanismi per sopravvivere agli antibiotici. Si tratta di un processo di adattamento continuo, che segue tempi rapidi. Un processo la cui velocità supera la velocità con cui la ricerca sviluppa nuove molecole efficaci. Molti batteri possono addirittura diventare resistenti a tutti gli antibiotici disponibili (i “superbatteri” multi-resistenti), con conseguenze evidentemente drammatiche per l’assenza di una cura efficace.
Esiste pertanto un rischio molto concreto e imminente di ritorno al passato, all’epoca in cui non disponevamo di cure per la polmonite, la tubercolosi e molte altre malattie infettive. All’epoca in cui si moriva per un’infezione conseguente a un intervento chirurgico o al parto. Senza antibiotici efficaci, procedure come trapianti d’organo, chemioterapie antitumorali, terapie intensive e altre, incluse alcune cure odontoiatriche, sarebbero gravate da complicanze infettive incurabili. Uno scenario a dir poco catastrofico: le malattie batteriche si diffonderebbero e potrebbero non rispondere più alle cure, neanche agli antibiotici così detti “di ultima generazione”, e i pazienti morirebbero per l’infezione.
Germi multi-resistenti causano molto spesso infezioni nosocomiali, cioè in ambito ospedaliero, in particolare nelle Terapie Intensive, ambienti che ne facilitano lo sviluppo e la diffusione.
Il sovraffollamento dei reparti ospedalieri e l’inadeguatezza delle infrastrutture sono evidentemente elementi favorenti. Lo abbiamo osservato anche per un virus, il SARS-Cov2, nel corso di questa pandemia che stiamo vivendo . “Nel 10% dei malati di Covid-19 si osservano sovra-infezioni batteriche, causate nella stragrande maggioranza dei casi da germi multi-resistenti. E le sovra-infezioni batteriche salgono al 30% nei pazienti in terapia intensiva. Di questi la metà muore” ha dichiarato Massimo Andreoni, direttore scientifico della Società Italiana di Malattie infettive e tropicali (SIMIT).
L’uso prudente e razionale degli antibiotici è il punto chiave per prevenire l’insorgere e la diffusione delle resistenze. L’antibiotico-resistenza è un fenomeno che necessita di un cambiamento culturale a cui tutti sono chiamati, medici e pazienti, per riconoscere il valore fondamentale di queste indispensabili risorse terapeutiche, che hanno determinato un impatto importante, a partire dal secondo dopoguerra, in termini di qualità e durata della vita media. Non si tratta più di minacce lontane e apocalittiche: l’antibiotico-resistenza è un problema grave e reale, in costante aumento, e mette a repentaglio decenni di scoperte scientifiche, ma soprattutto la nostra salute.
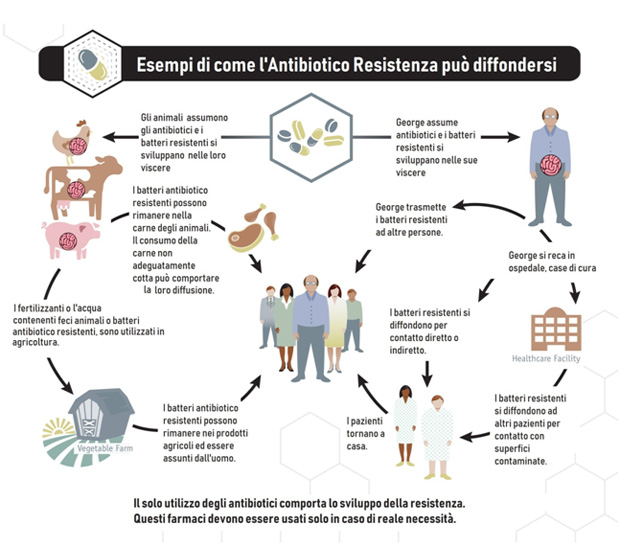
E’ dunque fondamentale ridurre l’uso indiscriminato di antibiotici, in Medicina, ma anche in zootecnia, soprattutto negli allevamenti intensivi. Mantenere efficaci gli antibiotici disponibili e fare in modo che funzionino ancora e il più a lungo possibile, è una responsabilità che deve essere compresa e condivisa. Tutti sono responsabili: pazienti, genitori, medici, infermieri, farmacisti, personale sanitario, veterinari, allevatori, agricoltori, gente comune.
Contenere l’uso di antibiotici in Medicina e in zootecnia, rappresenta pertanto la prima strategia, la più importante e la più urgente, per fronteggiare l’aumento dell’antibiotico-resistenza.
A differenza del settore medico, nel settore zootecnico si stanno facendo passi in avanti.
Nel 2018, secondo il rapporto ESVAC (European surveillance of veterinary antimicrobial consumption), negli animali destinati alla produzione di alimenti il consumo di antibiotici è diminuito di oltre il 17 % e quello di antibiotici di importanza critica per l’uomo (utilizzati cioè per il trattamento di infezioni gravi e pericolose, per le quali esistono poche possibilità terapeutiche) si è ridotto addirittura di circa il 70% . Con l’introduzione dell’obbligo della prescrizione elettronica veterinaria nel 2019, i dati di vendita degli antibiotici in zootecnia sono ulteriormente diminuiti.
Dati altrettanto incoraggianti non si registrano purtroppo nelle prescrizioni di antibiotici in Medicina. Secondo un rapporto dell’AIFA (Agenzia italiana del farmaco), il consumo di antibiotici ha registrato un lieve incremento nel 2018 rispetto all’anno precedente, con un utilizzo inappropriato superiore al 30%. Gli antibiotici rappresentano l’1,6% del consumo totale di farmaci in Italia e in circa l’84% dei casi sono erogati (dalle farmacie pubbliche e private) a carico del SSN (Servizio Sanitario Nazionale), su prescrizione dei Medici di Medicina Generale (MMG) e dei Pediatri di Libera Scelta (PLS), mentre per il 16% circa sono acquistati autonomamente dal cittadino in farmacia. Perché in Italia purtroppo è ancora consentita la vendita diretta di molti antibiotici senza ricetta medica. Certamente, se i medici disponessero di test rapidi per differenziare un’infezione batterica da una virale, molte prescrizioni inappropriate potrebbero essere evitate.
Si registrano forti differenze tra Nord e Sud: esaminando le sole prescrizioni a carico del SSN, si osserva un maggior consumo al Sud e nelle Isole (20,4 dosi giornaliere ogni mille abitanti) e al Centro (16,9), rispetto al Nord (12,7).
L’obbligo di prescrizione medica per la vendita di antibiotici sarebbe un primo passo fondamentale per eliminare la quota dei consumi da auto-prescrizione da parte dei cittadini.
Ma sono necessarie anche altre misure: una seria e capillare formazione per il personale sanitario, campagne efficaci di informazione per i cittadini, promozione e sviluppo della ricerca di nuovi test diagnostici, di nuovi antibiotici e di interventi efficaci a prevenire infezioni e prassi inappropriate.
Le difficoltà non mancano, ma è fondamentale – e urgente! – per arrivare a una riduzione importante dei livelli di resistenza agli antibiotici, lavorare contemporaneamente su tutti i fronti.
Si deve sostenere la ricerca mirata a farmaci innovativi, promuovere lo sviluppo di nuovi antibiotici con nuovi meccanismi di azione: la resistenza agli antibiotici da parte dei batteri è un processo inarrestabile, che si può rallentare limitando l’uso improprio dei farmaci, ma che si sviluppa comunque inevitabilmente nel corso del tempo, e la ricerca deve correre di pari passo. L’introduzione di nuovi antibiotici potrebbe ridurre di un terzo la mortalità per infezioni ospedaliere.
Sono molto pochi invece i nuovi antibiotici scoperti e commercializzati negli ultimi anni. Nel 2011 un’analisi pubblicata dalla rivista della Società Americana di Microbiologia parlava di “discovery void”, un vuoto di scoperte, che perdurava dal 1987, senza brevetti o risultati significativi. Un vuoto mai visto dagli anni ’40 in avanti, attraverso il “boom” degli anni ’50. E oggi? Dal 2017 sono stati approvati per il mercato 8 nuovi antibiotici, dei quali soltanto 2 ritenuti “innovativi” dall’OMS, per i nuovi target di azione e per l’assenza di resistenza crociata con altri farmaci.
Investire nella ricerca e nello sviluppo di nuovi farmaci antibatterici è estremamente costoso, rischioso e richiede molto tempo. Questo spiega il calo degli investimenti e la carenza di innovazione da parte delle aziende farmaceutiche, che ha penalizzato la ricerca e lo sviluppo di una classe di farmaci, gli antibiotici, nei confronti della quale l’interesse dei decisori in politica sanitaria era – ed è purtroppo – pressoché nullo. Una politica sanitaria lungimirante e di buon senso dovrebbe invece investire in infrastrutture e ricerca, per evitare di essere travolta da emergenze di salute pubblica peraltro previste o prevedibili.
In questo scenario alquanto deprimente, possiamo tuttavia intravedere barlumi di speranza: lo sviluppo di nuovi farmaci, vaccini e terapie alternative, come gli anticorpi monoclonali; i progressi nell’ambito della genetica, della genomica e dell’informatica, che potranno cambiare le modalità di diagnosi, rilevazione e segnalazione delle infezioni e dei nuovi meccanismi di antibiotico-resistenza, in modo da poter intervenire precocemente, velocemente, efficacemente.
E’ essenziale incentivare una ricerca collaborativa e innovativa, che coinvolga l’università, la clinica e le aziende farmaceutiche, grandi e piccole. L’esperienza dei vaccini contro il Covid-19 ci ha dimostrato come tutto questo sia possibile, quando l’emergenza è grave. E l’antibiotico-resistenza è un problema grave, un’emergenza mondiale incombente, i cui determinanti sono complessi e interconnessi tra loro. I superbatteri multi-resistenti non conoscono confini. E’ necessaria un’azione internazionale globale, coordinata e coerente, che affronti la diffusione e la trasmissione incrociata di questi batteri tra gli esseri umani, gli animali e l’ambiente.

Commenta per primo